一文掌握甲减诊疗,不要错过这篇柳叶刀专题!
2017年3月底,柳叶刀杂志刊登了一篇关于甲减的专题报告,涵盖甲减的流行病学、病因、临床表现、诊断和治疗,小咖对此文进行了整理,与大家共享。看了这篇文章,相信你对甲减会有全面的认识。一、前言甲状腺功能减退(简称甲减)是甲状腺激素缺乏的常见病理状态,如果不进行治疗,可导致严重的不良结局。由于甲减的临床表现差异很大,通常缺乏特异性症状,因此甲减的定义主要基于生化指标。临床甲减定义为促甲状腺激素(TSH)浓度高于正常值,游离甲状腺素(FT4)低于正常值。亚临床甲减通常被认为是早期甲状腺功能减退的征兆,定义为TSH高于正常值,而FT4在正常范围内。本文主要讨论临床甲减。 是否应使用当前的TSH和FT4范围来定义甲状腺功能障碍仍存在争议。左甲状腺素是甲减患者的标准治疗方案,然而,有部分患者在使用左甲状腺素后虽然达到了生化目标,但是依然存在症状。考虑到左甲状腺素治疗可能并不能满足所有患者,有人也提出了是否可以采用其他治疗方法(例如左甲状腺素与碘塞罗宁制剂联用)。二、流行病学1. 患病率和危险因素 美国的临床甲减患病率为0.3%-3.7%,欧洲为0.2%-5.3%。各地区碘状态对甲减的患病率存在影响,女性、老年人(>65岁)和白人更易发生甲减。自身免疫性疾病患者,例如1型糖尿病、自身免疫性胃萎缩和乳糜泻,更常出现甲减。唐氏综合征和特纳综合征患者发生甲减的风险增加。 2. 遗传流行病学 血清TSH和FT4的遗传度估计分别为65%和23-65%。迄今为止,全基因组关联研究的结果只能解释一小部分的甲状腺功能变异,仅有3项研究专门关注甲减。最常见的位点包括自身免疫相关的基因和甲状腺特异性调节
2017年3月底,柳叶刀杂志刊登了一篇关于甲减的专题报告,涵盖甲减的流行病学、病因、临床表现、诊断和治疗,小咖对此文进行了整理,与大家共享。看了这篇文章,相信你对甲减会有全面的认识。一、前言甲状腺功能减退(简称甲减)是甲状腺激素缺乏的常见病理状态,如果不进行治疗,可导致严重的不良结局。由于甲减的临床表现差异很大,通常缺乏特异性症状,因此甲减的定义主要基于生化指标。临床甲减定义为促甲状腺激素(TSH)浓度高于正常值,游离甲状腺素(FT4)低于正常值。亚临床甲减通常被认为是早期甲状腺功能减退的征兆,定义为TSH高于正常值,而FT4在正常范围内。本文主要讨论临床甲减。
是否应使用当前的TSH和FT4范围来定义甲状腺功能障碍仍存在争议。左甲状腺素是甲减患者的标准治疗方案,然而,有部分患者在使用左甲状腺素后虽然达到了生化目标,但是依然存在症状。考虑到左甲状腺素治疗可能并不能满足所有患者,有人也提出了是否可以采用其他治疗方法(例如左甲状腺素与碘塞罗宁制剂联用)。二、流行病学1. 患病率和危险因素
美国的临床甲减患病率为0.3%-3.7%,欧洲为0.2%-5.3%。各地区碘状态对甲减的患病率存在影响,女性、老年人(>65岁)和白人更易发生甲减。自身免疫性疾病患者,例如1型糖尿病、自身免疫性胃萎缩和乳糜泻,更常出现甲减。唐氏综合征和特纳综合征患者发生甲减的风险增加。
2. 遗传流行病学
血清TSH和FT4的遗传度估计分别为65%和23-65%。迄今为止,全基因组关联研究的结果只能解释一小部分的甲状腺功能变异,仅有3项研究专门关注甲减。最常见的位点包括自身免疫相关的基因和甲状腺特异性调节基因(表1)。导致先天性甲减的单基因疾病很罕见。三、病因甲减可分为原发性(甲状腺激素缺乏所致),继发性(TSH缺乏所致),三发性(促甲状腺激素释放激素缺乏所致)和周围性。中枢性甲减(包括继发性和三发性)和周围性甲减较罕见,占比不到1%。(详见表1)

四、临床表现1. 症状和体征
甲减最常见的症状是疲劳、嗜睡、畏寒、体重增加、便秘、声音变化和皮肤干燥。年龄、性别不同,临床表现都有所不同,从发病到诊断,表现也可能发生变化(表2)。甲减的症状无特异性,特别是老年人,典型症状更为少见。在一项病例对照研究中,34个甲减相关症状都无法鉴别出甲减患者;15%的自身免疫性甲减患者无症状,或者仅报告一种甲减相关症状,而70%的甲状腺功能正常的对照组人群,报告一种或以上的甲状腺相关症状。
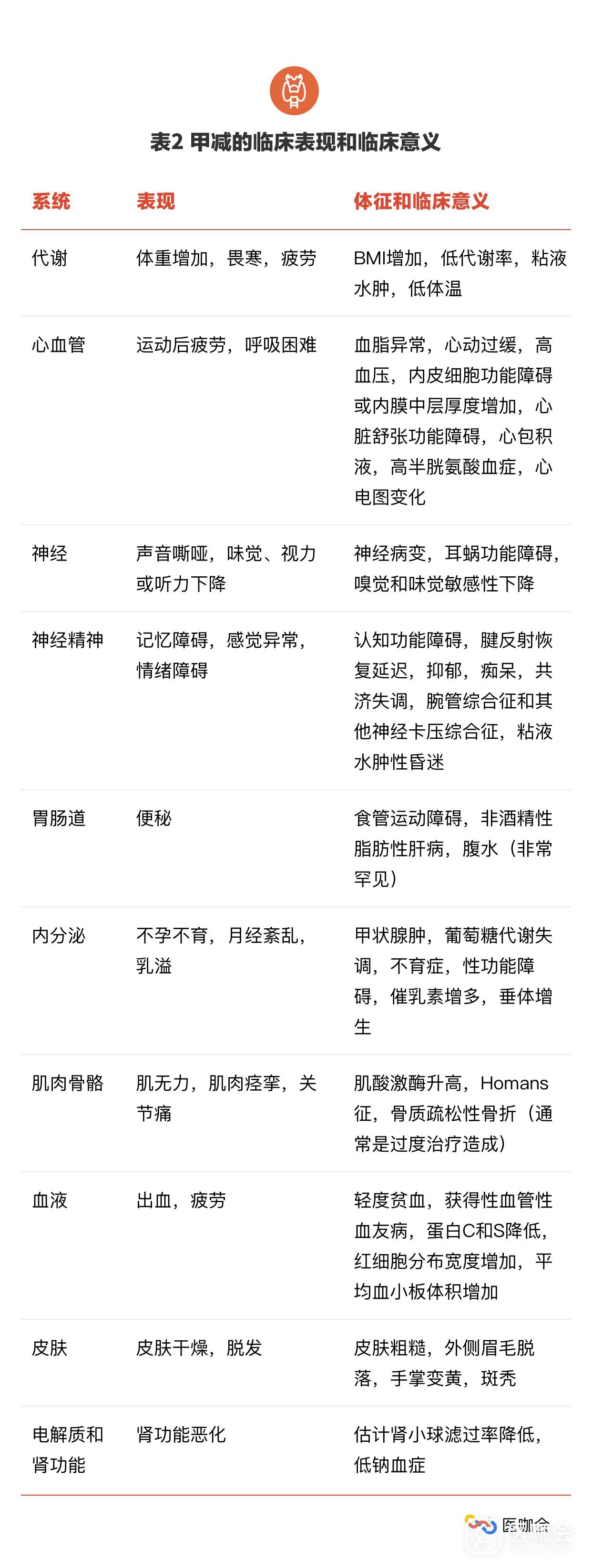
甲减几乎可以影响到所有主要器官(表2),心血管系统的研究最为多见。甲减导致血管阻力增加,心输出量下降,左心室功能下降,以及一些心血管收缩标志物的改变。相比甲状腺功能正常的人群,甲减患者更易发生心肌损伤和心包积液。甲减患者存在心血管危险因素的风险升高,也容易出现代谢综合征,包括高血压、腰围增加、血脂异常。甲减还可能导致总胆固醇、低密度脂蛋白和同型半胱氨酸水平的增加。
有研究发现,甲状腺癌患者治疗时出现急性甲减,可导致情绪和生活质量的下降。甲减被认为是可逆性痴呆的一种病因,但是这种情况的发生率以及多大比例的痴呆是真正可逆的尚不清楚。其他表现还包括神经异常,肌肉骨骼和胃肠道表现(表2)。由于甲状腺激素的多重作用,甲减也可影响其他疾病的病情发展,例如,甲减患者更易出现他汀不耐受。
2. 粘液水肿性昏迷和严重甲减
甲减的临床表现严重程度不一,轻者无任何症状或体征,重者出现粘液水肿性昏迷,可危及生命。粘液水肿性昏迷,在20世纪作为长期未经治疗的严重甲减的一种结局被提出,是一种罕见的病症。该病死亡率很高,早期发现至关重要。粘液水肿性昏迷可导致精神状态改变,体温过低,进行性嗜睡和心动过缓,最终可导致多器官功能障碍综合征和死亡。因此,应尽早开始甲状腺素治疗和其他支持性治疗。
严重原发性甲减可导致垂体增生伴垂体病理改变(例如,继发性肾上腺功能不全)和症状(如闭经),不过非常罕见。
3. 长期结局
大多针对甲减结局的研究都是在亚临床甲减患者中进行,因为临床甲减通常都得到了治疗。很少有研究探讨甲减与全死因死亡的关系,结果多数都是针对亚临床甲减的。一项针对599名85岁患者的随访研究表明,对于老年患者,亚临床甲减可能比甲亢或TSH抑制的患者生存情况更好。然而,该结果没有在一项Meta分析中得以证实,该Meta分析纳入了2500多名患者(年龄>80岁),显示TSH浓度升高的患者,冠心病事件和死亡的风险增加,尤其是那些TSH浓度超过10mIU/L的患者。接受经皮冠状动脉介入治疗(PCI)的甲减患者出现主要不良心脑血管事件的风险更高。
相比之下,甲减与卒中的关联较弱,可能只在较年轻(<65岁)患者中存在。甲减患者可能出现认知障碍和痴呆,但是该相关性是有争议的,因为一些队列研究显示,TSH浓度升高对于痴呆的发生存在保护作用。
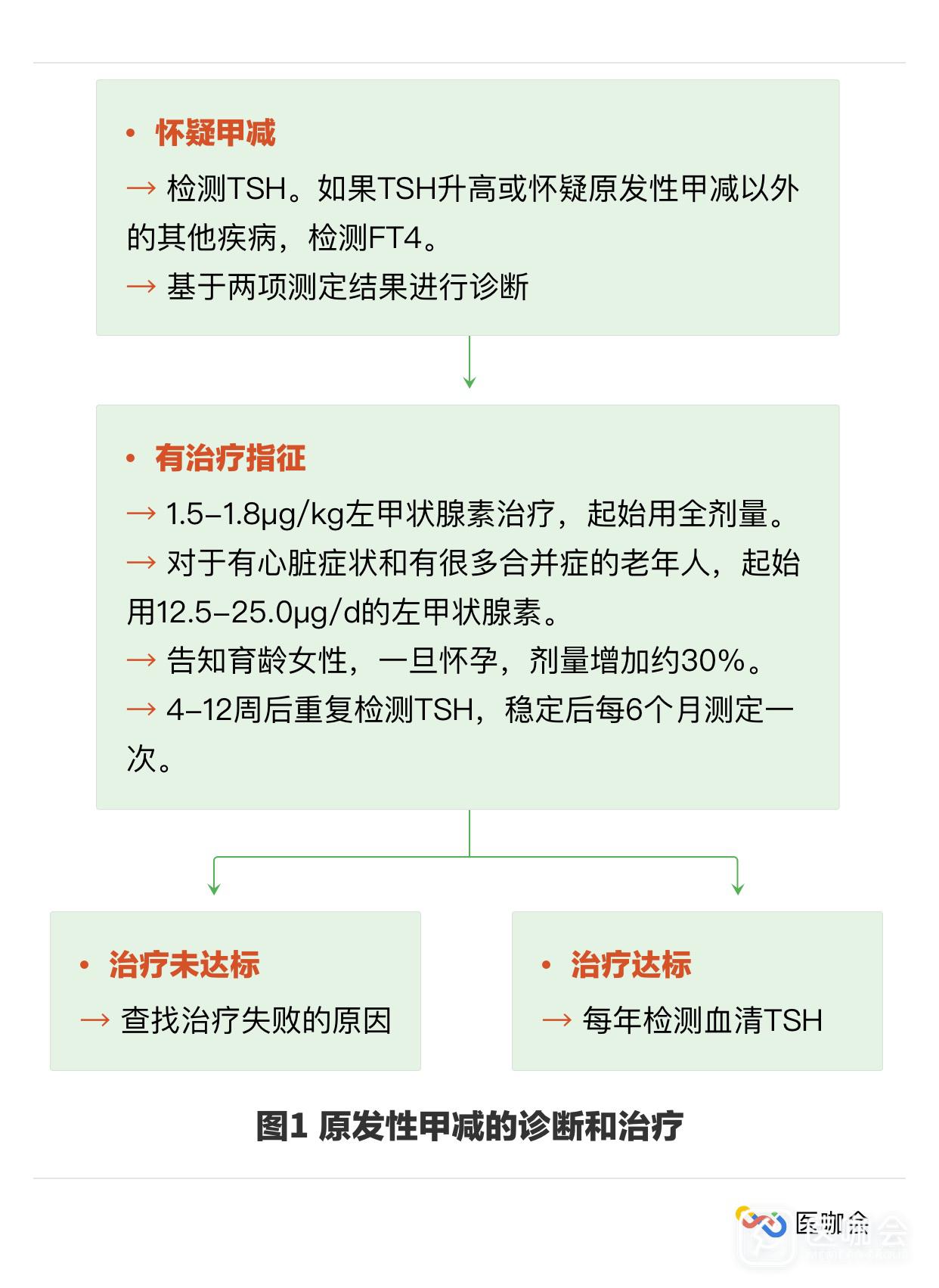
甲减也与非酒精性脂肪性肝病、癌症死亡率、关节炎、肾功能不全和糖尿病存在相关性。然而,大多数也只是提示有相关性,证据并不充分。五、诊断原发性甲减定义为TSH浓度高于参考范围(通常使用0.4-4.0 mIU/L),FT4低于参考范围,这些范围取决于检测方法和检查对象(图1)。TSH浓度存在昼夜波动,严重甲减患者的TSH分泌也呈现不规则性。TSH分泌存在季节变化,冬季和春季比秋季和夏季的TSH浓度更高。
测定甲状腺过氧化物酶抗体对于诊断甲减不是绝对必要的,但可用于确诊自身免疫性原发性甲减。甲减在甲状腺超声中通常显示低回声的特征,即使甲状腺过氧化物酶抗体未升高。然而,在无其他临床指征(如甲状腺触诊异常)时,不需要进行超声。
1. 甲状腺功能检查指标的参考范围
TSH和FT4的检测方法多数为免疫测定法,参考范围定义为健康人群测定值的第2.5到第97.5百分位之间。所以,该参考范围没有考虑到疾病或不良事件的症状或风险,而且参考范围因年龄、性别和种族而异。近年来,甲状腺功能指标的应用参考范围已经成为争议。英国和澳大利亚的研究发现,TSH参考范围的上限通常会随着年龄增加而增加,较年轻人群中的年龄特异性参考范围也出现不同的结果。
2. 对诊断可产生干扰的疾病
一些疾病可能会对甲状腺功能测定结果产生干扰。当甲功结果与临床表现不符时,应怀疑干扰的存在(图2)。患者血清中存在人抗动物抗体可导致假性TSH升高,并可能干扰游离甲状腺素分析结果。肝素,包括低分子量肝素,可导致假性FT4升高。高摄入生物素,可能会干扰生物素为基础的激素测定,导致甲功测定的结果异常。

3. 筛查
尽管甲减患病率较高,易诊断,治疗成本低,但是对于特定人群进行TSH筛查还未达成共识。包括美国甲状腺协会(ATA)和美国临床内分泌医师协会(AACE)在内的多个组织,推荐对超过特定年龄的人群(特别是女性)进行筛查:>35岁每5年一次,≥60岁每年一次。美国预防服务工作组没有发现支持或反对筛查的证据,而英国皇家医师学院则认为,对普通人群进行筛查是不合理的。六、治疗固体剂型的左甲状腺素单药治疗(空腹服用)是治疗首选。存在甲减的临床特征,以及生化指标确诊临床甲减,是治疗开始的指征。临床甲减患者治疗的最佳日剂量为1.5-1.8μg/kg体重。有冠状动脉疾病的患者,起始剂量通常为12.5-25.0μg/d,基于症状和TSH浓度逐渐加量,该方案更适合于老年人,尤其是有多种合并症的患者。对于无合并症的较年轻患者,通常可以起始就给予全剂量,但需要充分监测以避免过度治疗。
治疗开始后,4-12个周后重复检测TSH浓度,之后每6个月检测一次,稳定后一年检测一次。应该基于实验室检查结果调整治疗方案,要警惕在一些患者中(如低体重或老年人),剂量的轻微改变对血清TSH浓度都会产生明显的影响。有些患者尽管TSH水平达到了正常,但是三碘甲状腺原氨酸(T3)水平降低,其临床意义仍然未知。常规测定T3不应用于评估治疗效果。
1. 育龄女性
由于妊娠期的生理变化,孕期需要增加左甲状腺素剂量以维持甲状腺功能正常。因此,对于服用左甲状腺素治疗甲减的育龄期女性,应该被告知一旦怀孕,应该将左甲状腺素的剂量增加30%,并就诊以得到进一步的指导。孕期的筛查、亚临床甲减定义、治疗等不在此文进行讨论。
2. 治疗目标
治疗目标包括TSH浓度恢复正常以及解决身体和心理问题,同时避免治疗不足或过度治疗。估计有35-60%的左甲状腺素治疗的患者的TSH未达到目标范围(过度治疗或治疗不足)。英国一项回顾性队列研究显示,经过5年左甲状腺素治疗后,约6%的患者TSH浓度低于0.1mIU/L,超过10%的患者TSH浓度高于10.0mIU/L。
过度治疗(即医源性亚临床或临床甲亢)对健康存在不利影响,例如造成房颤和骨质疏松,应该避免发生,特别是老年人和绝经后女性。治疗不足(即持续性甲状腺激素缺乏)可导致心血管疾病的风险增加,持续存在甲减相关症状和体征。中枢性甲减的治疗目标与原发性甲减不同,治疗中枢性甲减的更详细内容,不在此文中介绍。
3. 治疗未达标的原因和处理
患者未达标的原因包括:药物处方剂量或服用剂量不足,与补充剂或其他药物存在相互作用,同时存在其他疾病,未遵从治疗等(表3)。老年人需要较低的左甲状腺素来抑制TSH分泌,甲状腺切除术后则需要较高的剂量。

4. 尽管TSH水平正常,症状仍存在
约5%-10%服用左甲状腺素的患者即使生化指标控制良好,却依然有持续性症状,例如抑郁和精神障碍。共存的其他疾病或围绝经期状态可能会导致这些情况,应予以排除。甲减患者比一般人群更易存在自身免疫性疾病,可能会引起类似的症状,自身免疫本身就会导致持续性症状。
某些患者的症状持续存在,另外一种解释是左甲状腺素单药治疗本身存在缺陷。通常来说,左甲状腺素可以确保充足的循环甲状腺素浓度,通过脱碘转变成T3。在甲状腺功能正常的患者中,有小部分循环T3源自直接的甲状腺分泌,而左甲状腺素单药治疗的患者,所有T3均来自于外周甲状腺素的转换。因此,左甲状腺素单药治疗的患者中,游离T4/T3比要高于甲状腺功能正常的人群。一些TSH正常的患者,血清T3浓度低于正常值,而血清FT4浓度较高,但这种情况的临床意义尚未可知。
5. 左甲状腺素-碘塞罗宁联合治疗
过去15年来,已经有一些试验探讨了左甲状腺素-碘塞罗宁联合治疗的作用。尽管有些研究显示出一些益处,例如代谢症状有所改善,但是相比左甲状腺素单药治疗,联合治疗的患者的结局并未显示更优。有可能是左甲状腺素和碘塞罗宁的剂量不足,也有可能是给药频率不足。碘塞罗宁的半衰期短,目前还没有使用缓释三碘甲状腺原氨酸的研究。另外,大多数试验的持续时间较短(<4个月),而且使用调查问卷来记录患者的症状,因此针对性和敏感性可能都不够。
此外,这些试验也未能确认从联合治疗中获益的亚组人群。大多数并没有特别招募那些左甲状腺素治疗不佳或血清T3浓度很低的患者。这些研究也没有特别针对甲状腺激素代谢基因变异的人群。一个值得研究的亚组是DIO2基因突变的人群,DIO2编码脱碘酶2,该酶可在一些组织中将甲状腺素转变为三碘甲状腺原氨酸。DIO2的Thr92Ala多态性导致脱碘酶2有更长的半衰期。在一项552名患者的研究中,DIO2的Thr92Ala多态性与患者基线水平更差的健康状况具有相关性,且这些患者对联合治疗的反应更好。然而,经过统计学调整后,结果并没有统计学意义。还需要前瞻性随机对照试验来进一步探索。
尽管美国甲状腺协会和欧洲甲状腺协会均不推荐甲减患者常规使用联合治疗,但是针对具有持续性症状的患者的试验性治疗的推荐略有不同。欧洲甲状腺协会指出,接受左甲状腺素治疗的依从性高的患者,生化指标得到良好控制,然而仍持续存在症状的患者,或许考虑试用3个月的左甲状腺素-碘塞罗宁联合治疗,并提供了计算左甲状腺素和碘塞罗宁剂量的方法。但是,必须由专业的内科医生或内分泌科医生来指导治疗,并密切监测,如果没有改善则应该终止。而美国甲状腺协会则不推荐在正规研究和临床试验之外常规应用该联合疗法,主要是基于疗效和长期安全性还不明确。
两大协会都同意,需要进行长期随访的随机对照试验来评估风险效益比。在进行联合治疗时,同时要结合监测理想的甲状腺指标,以及确定T3浓度是否为一个重要的指标。抽血的时机也很重要,特别是如果碘塞罗宁的使用频率超过一天一次。
目前还很少有证据支持甲减的其他治疗方法。通常不推荐使用甲状腺提取物或碘塞罗宁单药治疗,因为缺乏长期安全性数据。不建议使用甲状腺激素复方制剂、膳食补充剂和任何非处方药物来治疗甲减。
文献来源:Lancet. 2017 Mar 20. pii: S0140-6736(17)30703-1. doi: 10.1016/S0140-6736(17)30703-1.








