搞懂亚临床甲减,不要错过这篇NEJM好文!(全文翻译)
本文的剧情发展:一个常见的临床病例→不同治疗策略的研究证据→现有临床指南→作者对该病例的治疗建议。病例简介患者,女,71岁,主诉疲劳和轻度抑郁。患者有高血压,4年前出现过一次心肌梗死。有自身免疫性甲状腺疾病家族史。查体无明显异常,无甲状腺肿大。实验室检查示血红蛋白、血肌酐和血钙水平均正常,红细胞沉降率正常。促甲状腺激素水平升高,为6.9mIU/L(参考范围0.4-4.3),游离甲状腺素(FT4)水平正常,为19pmol/L(参考范围11-25)。问:下一步检查和治疗该如何开展呢?临床问题亚临床甲减,生化水平的定义为:血清促甲状腺激素水平升高但FT4水平在参考范围内。亚临床甲减的发病率随着人群不同,差别较大,3%~15%不等。年龄增长、女性、以及碘营养状况不佳,都与亚临床甲减发病率增高有关。关于血清促甲状腺激素和FT4的关系,FT4轻微下降,可引起血清促甲状腺激素相对较大水平的增加,因此,就出现了这一情况:促甲状腺激素的水平超过了正常范围,而FT4仍处于正常范围。一旦进展为临床甲减,促甲状腺激素水平通常继续上升,FT4水平下降低于参考范围。由此可以看出,亚临床甲减可看成是一种轻度形式的甲状腺功能衰竭,在大多数情况下是由自身免疫性甲状腺疾病引起的。通常使用促甲状腺激素水平截断值10mIU/L,分为轻度和重度亚临床甲减。约75%亚临床甲减患者的促甲状腺激素水平低于10mIU/L。亚临床甲减进展为临床甲减的风险大约为2~6%/年,女性风险高于男性,促甲状腺激素水平高的患者风险高,甲状腺过氧化物酶抗体水平高的患者风险高,FT4在正常范围较低水平的患者风险高。促甲状腺激素水平升高但不超过7mIU/L的患者中,46%的患者在2年内会恢复至正常水平。症状虽然许多亚临床甲减患者无症状,但与年龄匹配的对照组相比,他们常常更有可能报告甲减症状。这些症状通常比临床甲减患者轻,促甲状腺激素水平越高的患者,出现上述现象的人数和严重程度都会增加。一些研究表明,亚临床甲减患者的抑郁症发病率较高,生活质量、认知功能和记忆力会下降。还有研究报道,疲劳、肌无力、体重增加、不能耐受寒冷、便秘等症状发生率增加也与亚临床甲减具有相关性。老年患者的症状似乎比年轻患者少。一项针对70岁以上患者的研究甚至发现,与甲状腺功能正常的患者相比,亚临床甲减患者的步行速度更快,身体功能维持得更好,但这一发现并没有在之后的研究中得到证实。研究之间结果的差异,可能与研究中患者纳入标准有关(例如,根据生化结果选择 vs 根据症状选择),也可能与患者年龄、亚临床甲减的严重程度以及评估症状的工具有关。长期临床结局对于亚临床甲减长期不良影响的担忧持续存在,特别是心血管疾病风险方面。一项纳入11个前瞻性队列研究、总人数超过55000名患者的Meta分析显示,促甲状腺激素基线水平高的患者,致死性和非致死性冠心病事件发生风险增加。促甲状腺激素水平在4.5-6.9mIU/L之间的患者,HR为1.00(95%CI 0.86-1.18);促甲状腺激素水平在7.0-9.9mIU/L之间的患者,HR为1.17(95%CI 0.96-1.43);促甲状腺激素水平在10.0-19.9mIU/L之间的患者,HR为1.89(95%CI为1.28-2.80)(趋势性检验P<0.001)。亚临床甲减,特别是甲状腺激素水平超过7mIU/L的患者,也可能增加充血性心力衰竭和致死性脑卒中的风险。亚临床甲减还与总胆固醇水平和低密度脂蛋白胆固醇水平升高、以及亚临床心血管疾病具有相关性。然而,这种与心血管疾病的关系是通过脂代谢机制还是其他代谢机制来调节,目前尚不清楚。其他Meta分析并没有发现亚临床甲减与认知功能降低、或与骨折发生风险之间有明显相关性。治疗策略与证据支持评估亚临床甲减是一个基于生化指标的诊断,定义为血清促甲状腺激素水平升高而FT4水平正常。由于许多因素可能导致血清促甲状腺激素水平暂时升高,如亚急性甲状腺炎、药物因素(如胺碘酮和锂盐)等。故在诊断亚临床甲减前,应排除促甲状腺激素水平暂时升高的可能(表1)。
本文的剧情发展:一个常见的临床病例→不同治疗策略的研究证据→现有临床指南→作者对该病例的治疗建议。病例简介患者,女,71岁,主诉疲劳和轻度抑郁。患者有高血压,4年前出现过一次心肌梗死。有自身免疫性甲状腺疾病家族史。查体无明显异常,无甲状腺肿大。实验室检查示血红蛋白、血肌酐和血钙水平均正常,红细胞沉降率正常。促甲状腺激素水平升高,为6.9mIU/L(参考范围0.4-4.3),游离甲状腺素(FT4)水平正常,为19pmol/L(参考范围11-25)。问:下一步检查和治疗该如何开展呢?临床问题亚临床甲减,生化水平的定义为:血清促甲状腺激素水平升高但FT4水平在参考范围内。亚临床甲减的发病率随着人群不同,差别较大,3%~15%不等。年龄增长、女性、以及碘营养状况不佳,都与亚临床甲减发病率增高有关。关于血清促甲状腺激素和FT4的关系,FT4轻微下降,可引起血清促甲状腺激素相对较大水平的增加,因此,就出现了这一情况:促甲状腺激素的水平超过了正常范围,而FT4仍处于正常范围。一旦进展为临床甲减,促甲状腺激素水平通常继续上升,FT4水平下降低于参考范围。由此可以看出,亚临床甲减可看成是一种轻度形式的甲状腺功能衰竭,在大多数情况下是由自身免疫性甲状腺疾病引起的。通常使用促甲状腺激素水平截断值10mIU/L,分为轻度和重度亚临床甲减。约75%亚临床甲减患者的促甲状腺激素水平低于10mIU/L。亚临床甲减进展为临床甲减的风险大约为2~6%/年,女性风险高于男性,促甲状腺激素水平高的患者风险高,甲状腺过氧化物酶抗体水平高的患者风险高,FT4在正常范围较低水平的患者风险高。促甲状腺激素水平升高但不超过7mIU/L的患者中,46%的患者在2年内会恢复至正常水平。症状虽然许多亚临床甲减患者无症状,但与年龄匹配的对照组相比,他们常常更有可能报告甲减症状。这些症状通常比临床甲减患者轻,促甲状腺激素水平越高的患者,出现上述现象的人数和严重程度都会增加。一些研究表明,亚临床甲减患者的抑郁症发病率较高,生活质量、认知功能和记忆力会下降。还有研究报道,疲劳、肌无力、体重增加、不能耐受寒冷、便秘等症状发生率增加也与亚临床甲减具有相关性。老年患者的症状似乎比年轻患者少。一项针对70岁以上患者的研究甚至发现,与甲状腺功能正常的患者相比,亚临床甲减患者的步行速度更快,身体功能维持得更好,但这一发现并没有在之后的研究中得到证实。研究之间结果的差异,可能与研究中患者纳入标准有关(例如,根据生化结果选择 vs 根据症状选择),也可能与患者年龄、亚临床甲减的严重程度以及评估症状的工具有关。长期临床结局对于亚临床甲减长期不良影响的担忧持续存在,特别是心血管疾病风险方面。一项纳入11个前瞻性队列研究、总人数超过55000名患者的Meta分析显示,促甲状腺激素基线水平高的患者,致死性和非致死性冠心病事件发生风险增加。促甲状腺激素水平在4.5-6.9mIU/L之间的患者,HR为1.00(95%CI 0.86-1.18);促甲状腺激素水平在7.0-9.9mIU/L之间的患者,HR为1.17(95%CI 0.96-1.43);促甲状腺激素水平在10.0-19.9mIU/L之间的患者,HR为1.89(95%CI为1.28-2.80)(趋势性检验P<0.001)。亚临床甲减,特别是甲状腺激素水平超过7mIU/L的患者,也可能增加充血性心力衰竭和致死性脑卒中的风险。亚临床甲减还与总胆固醇水平和低密度脂蛋白胆固醇水平升高、以及亚临床心血管疾病具有相关性。然而,这种与心血管疾病的关系是通过脂代谢机制还是其他代谢机制来调节,目前尚不清楚。其他Meta分析并没有发现亚临床甲减与认知功能降低、或与骨折发生风险之间有明显相关性。治疗策略与证据支持评估亚临床甲减是一个基于生化指标的诊断,定义为血清促甲状腺激素水平升高而FT4水平正常。由于许多因素可能导致血清促甲状腺激素水平暂时升高,如亚急性甲状腺炎、药物因素(如胺碘酮和锂盐)等。故在诊断亚临床甲减前,应排除促甲状腺激素水平暂时升高的可能(表1)。

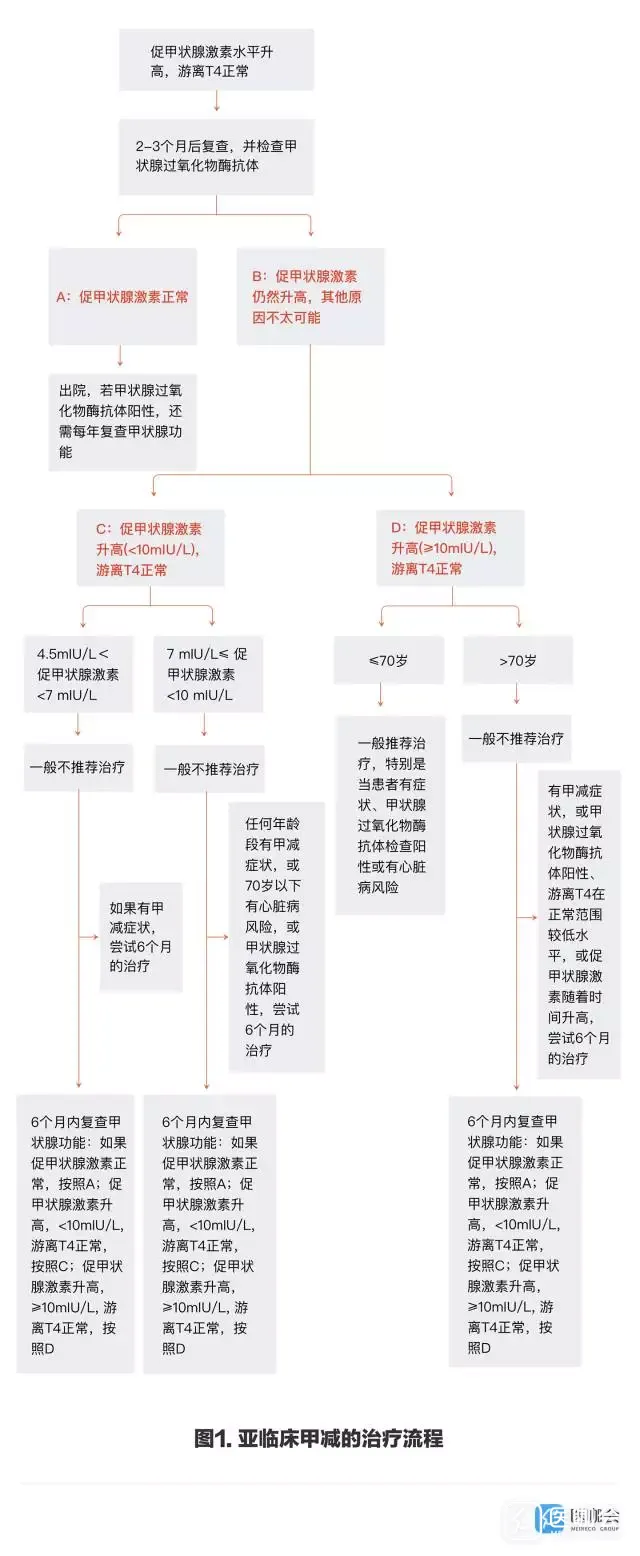
2至3月后,至少重复检测一次促甲状腺激素和FT4水平,同时检测甲状腺过氧化物酶抗体。甲状腺过氧化物酶抗体的存在支持亚临床甲减的自身免疫性病因,抗体阳性的患者,进展至临床甲减的风险是抗体阴性患者的两倍(9年累计发病率分别为59%和23%)。血清甲状腺过氧化物酶抗体水平通常随着时间慢慢降低,故并不推荐重复检测抗体水平,其对亚临床甲减的治疗没有帮助。虽然甲状腺超声检查低回声或不均匀,可能提示甲状腺自身免疫性疾病的更多证据,但并不推荐常规超声检查来评估亚临床甲减。如何考虑治疗症状在一项大型随机对照临床试验中,Stott等人研究了左甲状腺素治疗对65岁以上亚临床甲减患者的作用,该试验并没有发现左甲状腺素治疗可以提高甲状腺相关的生活质量。然而,纳入的研究对象中,促甲状腺激素水平都是轻微增加(平均水平为6.4mIU/L),入组时无明显症状,症状评分与正常对照组相似。一项较小的随机、安慰剂对照试验, 纳入了66名更严重的亚临床甲减女性患者(平均年龄57岁,平均促甲状腺激素水平为11.7mIU/L,症状评分提示接近甲减),同样,并没发现左甲状腺素治疗相比安慰剂症状有明显减轻。然而,对促甲状腺激素超过12mIU/L的患者进行亚组分析显示,左甲状腺素治疗可明显改善症状,但不清楚这个亚组分析是否为研究预先设计的。一项交叉设计的随机对照临床试验中,100名亚临床甲减患者(平均年龄54岁,平均促甲状腺激素水平6.6mIU/L)接受了左甲状腺素或安慰剂治疗,结果提示左甲状腺素可改善某些症状,但多因素分析调整混杂后,只在缓解疲劳上发现两组之间有显著性差异。有些(但并不是所有)临床试验显示,左甲状腺素治疗亚临床甲减可改善记忆力。研究间结果的差异,可能是由于患者基线时的促甲状腺激素水平以及症状严重程度不同(促甲状腺激素水平较低和症状较轻的患者,治疗效果通常不佳),也可能与样本量的大小、患者年龄和神经认知功能测试有关。总体来说,对于在基线水平时促甲状腺激素轻度升高和症状很轻的患者,左甲状腺素治疗不太可能改善这类患者的症状,但或许能改善有症状的患者,特别是血清促甲状腺激素水平超过10-12mIU/L的患者。长期临床结局虽然观察性研究显示亚临床甲减与心血管结局之间存在明显相关性,但是缺乏亚临床甲减治疗对长期心血管结局影响的随机对照试验数据。2007年一项包含了12个研究的Cochrane系统综述得出结论,在心血管风险的替代指标上,左甲状腺素治疗显示出益处,即血清胆固醇水平降低,颈动脉壁内膜中层厚度降低,心脏功能改善。但是,这些替代指标的改善并不代表左甲状腺素治疗对心血管事件和死亡发生风险有类似的益处。此外,还有证据表明,亚临床甲减与心血管疾病之间的关联可能与传统的心血管危险因素无关。因此,使用左甲状腺素治疗改善心血管危险因素,是否会降低心血管事件发生风险,目前尚不清楚。对亚临床甲减患者的观察性研究显示,与未接受左甲状腺素的患者相比,接受左甲状腺素的患者心衰事件、全因死亡、缺血性心脏病相关事件的发生风险更低。在评估与缺血性心脏病相关事件的一项研究中,预先设定的亚组分析显示,接受左甲状腺素治疗的70岁及以下的患者,与同一年龄组没有接受左甲状腺素的患者相比,事件的发生风险较低。相反,70岁以上的患者,接不接受左甲状腺素治疗,这些事件的发生风险没有明显差异。然而,观察性研究容易出现选择偏移和混杂因素,在结果的解释上应谨慎。治疗开始时要考虑的因素对于≤70岁、促甲状腺激素≥10mIU/L的患者,一般建议治疗,尽管长期收益尚未得到证实,但也未发现治疗风险。对于>70岁或促甲状腺激素水平<10mIU/L的患者,应根据患者个体因素指导治疗,这些因素包括促甲状腺素升高程度,是否有甲减症状,是否甲状腺过氧化物酶抗体阳性,是否有甲状腺肿或是否存在动脉粥样硬化性心血管疾病、心力衰竭或相关危险因素的证据。如果由于存在甲减症状开始治疗,治疗3-6个月后若未观察到症状缓解,或出现了不良反应,应停止治疗。如果没有开始治疗,则应每6-12个月监测一次促甲状腺激素水平,若70岁以下患者的促甲状腺激素水平升高至≥10mIU/L,或其他治疗指征出现,应开始治疗。
治疗方法亚临床甲减的治疗目标,应该是将促甲状腺激素水平恢复到正常范围。每日一次的口服左甲状腺素是治疗首选。尚无证据支持碘赛罗宁单独使用或联合左甲状腺素来治疗亚临床甲减患者。由于各种左甲状腺素产品的生物利用度存在差异,病情稳定患者应避免换用不同的左甲状腺素产品。如果换用了不同的产品,应在6至8周后重新检测促甲状腺激素水平。为了改善亚临床甲减患者促甲状腺激素水平,所需要的左甲状腺素剂量要比治疗临床甲减患者的低。根据促甲状腺激素水平的升高程度,可考虑左甲状腺素的初始剂量为25-75μg/d,稳定型心绞痛患者或心血管疾病风险明显增加的患者,推荐较低的起始剂量(例如25μg/d)。治疗开始或剂量增加的4至8周后,需检测血清促甲状腺激素水平。临床反应和促甲状腺激素水平可用于指导下一步的剂量调整。临床实践中,许多服用左甲状腺素的甲减患者,促甲状腺激素水平仍然超过正常参考范围。英国最近的一项研究表明,开始左甲状腺素治疗的5年后,超过10%的患者促甲状腺激素水平仍然超过10mIU/L,而近6%的患者把促甲状腺激素水平降低至不到0.1mIU/L。促甲状腺激素水平受抑制,与心房颤动、骨质疏松和骨折发生风险增加有关,特别是60岁以上的患者。

仍不明确的地方还需要充分有力的随机对照试验来评估治疗的长期预后,如心血管事件的发生风险。这些试验可以提供左甲状腺素治疗亚临床甲减的益处和风险等相关数据。目前,关于甲状腺功能检测的正常参考值范围,特别是促甲状腺激素水平正常参考范围的上限还存在争议。有些(但不是全部)研究表明,正常人群的血清促甲状激素水平的第97.5百分位数随着年龄的增长而增加,特别是70岁以上的人群。这种促甲状腺激素水平的增加似乎与体循环中甲状腺抗体的存在无关。研究之间的结果差异,部分原因可能是碘摄入水平的差异引起的。这些发现提示,在碘足够地区,70岁以上人群促甲状腺激素水平的轻度升高(至7.0mIU/L),可能是对老龄化的生理适应。几项观察性研究的结果支持老年人促甲状腺激素水平正常参考范围的上限应该定得高一些。如前所述,老年亚临床甲减患者比年轻亚临床甲减患者的症状少。另外,对全科医师数据库中亚临床甲减患者的数据进行分析发现,70岁及以下患者采用左甲状腺素治疗,相比不采用左甲状腺素治疗,其缺血性心脏病风险更低,而在70岁以上的患者中,没有观察到左甲状腺素治疗的有益效果。一项包含599名85岁以上患者的观察性研究发现了亚临床甲减相关的生存获益,但是该结果没有在一项包含2500名80岁以上患者的Meta分析中重现。在以上证据的基础上,大多数专家和协会建议,提示对老年患者进行治疗的促甲状腺激素水平的cutoff(截断)值,应该定得高一点。然而,到目前为止,成年人甲状腺功能的正常参考值范围没有校正年龄因素,还缺乏为不同年龄段制定合适cutoff值的数据。临床指南促甲状腺激素水平≥10mIU/L的亚临床甲减患者,美国和欧洲的学会推荐治疗或考虑治疗。表2总结了基于促甲状腺激素水平的关键推荐。欧洲甲状腺协会(ETA)的指南根据患者年龄定制化治疗推荐。本文的推荐大体上与指南中的治疗推荐一致,并根据ETA中考虑年龄因素的推荐制定治疗策略。虽然治疗目标应该是将促甲状激素水平恢复到正常参考范围内,但是ETA指南提供了进一步的细化,目标使较年轻患者(≤70或75岁)的促甲状腺激素水平控制在正常参考范围下半部分(0.4-2.5mIU/L),老年患者的目标范围较高(约1-5mIU/L)。
结论和建议文首提到的患者,表现为疲劳和轻度抑郁,促甲状腺激素水平轻微升高,FT4水平正常,与亚临床甲减表现一致。应2-3个月后重新检测促甲状腺激素和FT4水平,以排除促甲状腺激素水平暂时增加的可能(图1)。还应该检测甲状腺过氧化物酶抗体,因为抗体阳性的患者进展为临床甲减的风险加倍。鉴于患者的促甲状腺激素水平只是轻度升高,随访期间恢复正常的可能性高。患者FT4水平不在正常范围的较低水平,表明进展为临床甲减的风险很小。发生下列两种情况之一,我将考虑治疗:第一,如果在随访期间促甲状腺素水平升高,特别是甲状腺过氧化物酶抗体检测阳性和FT4水平降低都出现,很有可能会发展为临床甲减。我可能建议患者开始治疗,当然这也取决于患者的意愿。第二,促甲状腺激素水平保持稳定,但存在症状也是考虑治疗的一个理由。尽管Stott等人的研究并没发现左甲状腺素可改善促甲状腺激素轻微增加患者的生活质量,但是那个试验中的患者在基线时就并未出现生活质量降低。左甲状腺素治疗仍可能改善患者的疲劳和抑郁。在这种情况下,50μg左甲状腺素的剂量可能就足够了。治疗6个月后若症状不减少,应停止治疗。目前缺乏探讨促甲状腺激素水平(4.5-6.9mIU/L)与心血管事件和死亡发生风险关系的大型Meta分析,并缺乏左甲状腺素治疗降低心血管疾病发生风险的临床随机对照试验,因此我将不考虑将心血管病史列为治疗指征。必须要权衡治疗的任何潜在收益与轻微过度治疗的潜在风险。参考文献:N Engl J Med 2017;376:2556-65.(需要英文原文的伙伴,请在文章下方留言附上邮箱,小咖发给你)